肺水肿 百科,怎么知道自己得了肺水肿
1.摘要
从病理生理角度来讲,急性肺水肿机制复杂,牵扯到:毛细血管静水压、间质静水压、胶体渗透压和毛细血管通透性。临床引起肺水肿的一些疾病包括:心衰、二尖瓣反流、心律失常、运动、游泳、潜水等。需要知道的是,左心输出量和右心输出量不匹配也会引起肺水肿。右心收缩能力急剧增加会导致肺毛细血管静水压增加,从而引起肺水肿。
本文着重强调的是血流动力学不稳定引起肺水肿的机制,不讨论脓毒症和ARDS引起的肺水肿。
2.介绍
急性肺水肿(Acute
来源:新青年麻醉论坛

1.摘要
从病理生理角度来讲,急性肺水肿机制复杂,牵扯到:毛细血管静水压、间质静水压、胶体渗透压和毛细血管通透性。临床引起肺水肿的一些疾病包括:心衰、二尖瓣反流、心律失常、运动、游泳、潜水等。需要知道的是,左心输出量和右心输出量不匹配也会引起肺水肿。右心收缩能力急剧增加会导致肺毛细血管静水压增加,从而引起肺水肿。
本文着重强调的是血流动力学不稳定引起肺水肿的机制,不讨论脓毒症和ARDS引起的肺水肿。
2.介绍
急性肺水肿(Acute pulmonary edema ,APE)病情凶险。患者肺部原先充填空气的区域被液体充填,这些液体可以是外来的,也可以是自身分泌的。左心室功能不全的时候,更多的液体填充在心室当中(包括左心室收缩功能和舒张功能不全),引起心室压力增加,继而导致肺毛细血管静水压增加,从而可以引起毛细血管内的液体转移至肺泡内,引起肺水肿,这就是心源性肺水肿的一个传统机制。但临床上,心脏功能正常的时候,也会出现肺水肿,因而具体情况还需要具体对待。
3.解剖与生理
肺泡壁包括I型上皮细胞和II型上皮细胞,其中I型上皮细胞比例是90%,而且更容易受到损伤。II型上皮细胞一般比较强健,能够分泌表面活性剂、转运一些离子物质、调节肺泡内外液体流动。II型上皮细胞能够在某些环境下进行增生,并且分化成为I型上皮细胞。
在毛细血管和肺泡接触的部分,两者的基底膜融合成为一层薄薄的膜,在这里可以进行气体交换。整个肺部,毛细血管的血容量大概是70ml左右,和右心输出量相似,占据肺循环的10%。毛细血管阻力构成了肺血管阻力的1/3。肺血管阻力很小,毛细血管静水压主要受到肺动脉压力影响。
间质的液体会朝向肺门流动(顺着气道),肺淋巴管会重吸收多余的间质内液体。淋巴管具有单向阀门,而且本身会自我蠕动,从而可以将液体转移出去。淋巴管最终汇合到胸导管中,进而加入到体循环系统中。呼吸运动会促进淋巴管内液体的转移。临床一些情况下,淋巴管会扩大,以便适应机体的代偿情况(比如:二尖瓣反流)。
图1:肺泡解剖
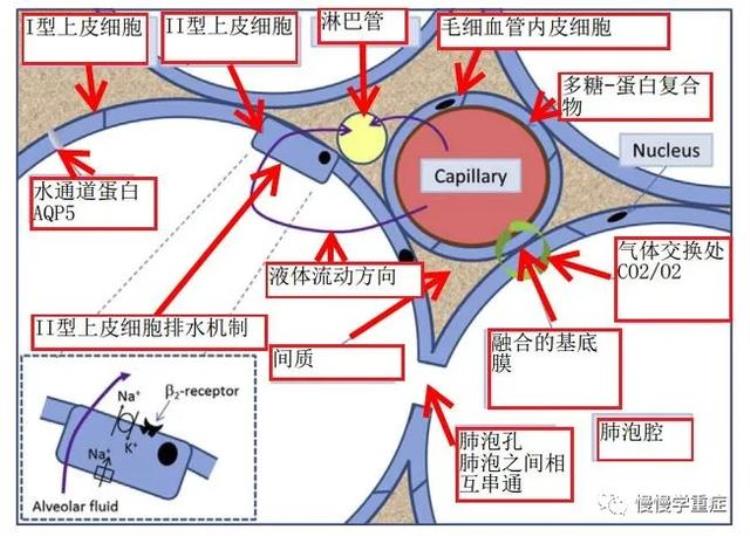
肺毛细血管中的多糖-蛋白复合物能够避免血管的坍塌。肺泡II型上皮细胞中有一些离子泵,能够通过转运离子的方式,同时将水转运出肺泡(水因为渗透压的改变而转运)。
4.肺水肿影响因素(方程式)
1896年,Starling描述了液体肺水肿的一个方程式,用来阐述肺水肿的产生机理。
图2:肺水肿方程式
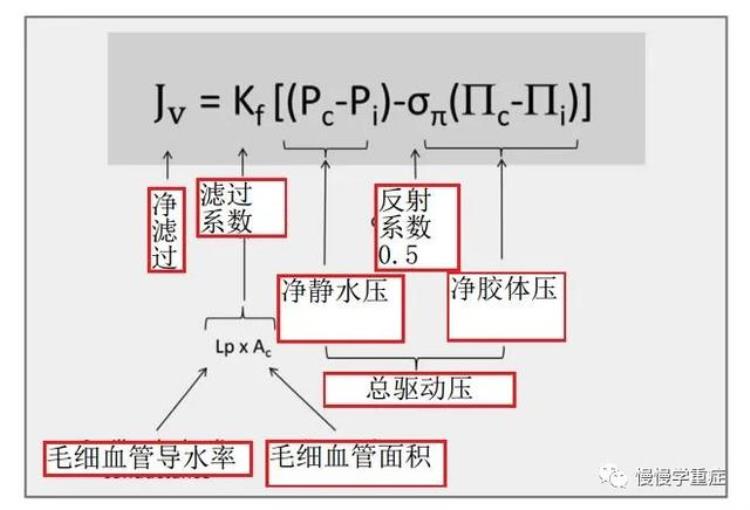
从这个方程式可以看出,净滤过(Jv)和滤过系数(Kf)、胶体渗透压(II)和静水压(P)相关。【Pc表示毛细血管静水压,Pi表示间质静水压,其余类推】
毛细血管静水压促使液体从血管中转移出去,间质的静水压阻挡液体从毛细血管中转移出去,其单位为mmHg;
滤过系数(Kf)由肺泡膜决定,表示水穿透肺泡膜的容易程度。对于人来讲,肺的Kf的数值一般是10 ml/min/cmH2O,比其他器官要低。肺泡处的毛细血管静水压(Pc)通常是13mmHg,静脉末端的静水压是6mmHg。间质的静水压(Pi)一般是-2mmHg。净水压力差(△P)是间质静水压和毛细血管静水压的压力差,在上肺、下肺是有区别的(高度不同,压力不同,公式是ρgh)。站立时候,如果肺尖和肺底部高度差是25cm,那么压力差就是18mmHg。肺动脉的压力一般是25/8mmHg,所以即便是站着的时候,这个压力也足够保证血液的循环。
胶体渗透压是由溶液中的胶体产生,是一种内向的压力,避免液体外流,用于稳定液体。毛细血管对胶体的通透性用一个系数来表示(σΠ,一般是0.5),在计算的时候需要乘以这个系数。蛋白是产生胶体渗透压的主要物质。
通常来讲,在整个毛细血管走形中,静水压一直超过胶体渗透压,所以液体存在持续的渗漏。从公式中可以看出,静水压的增加是肺水肿的重要机制(胶体渗透压需要乘以一个系数,对肺水肿产生影响不是那么大)。对于一个70kg的成年人来讲,肺毛细血管渗透出去的液体量大概是0.3 ml/min,量非常小。
图3:肺水肿模型图
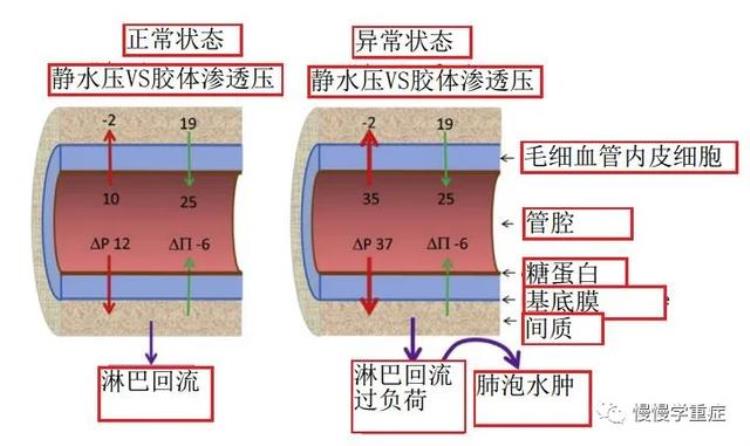
从上图可以看出,想要形成肺水肿,首先要有液体进入到组织间隙,然后在进入到肺泡内。导致肺水肿的3个主要原因是:1.毛细血管静水压升高(Pc);2.毛细血管通透性增加(Kf);3.淋巴回流相对或绝对减少。
图4:方程式影响因素
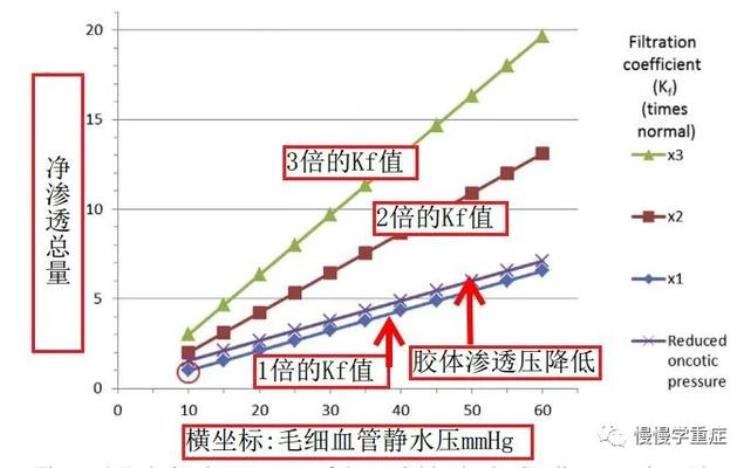
从图片可以看出,净渗透量和毛细血管静水压成直线型正比关系;渗透系数(Kf)增加的时候,净渗透量也增加。毛细血管胶体渗透压从25mmHg降低到15mmHg的时候,如果渗透系数(Kf)不变,那么渗透量的改变其实非常少。
举例说明
如果毛细血管静水压增加(Pc增加),那么就会有更多的液体进入到组织间隙。
间质静水压减少(Pi减少),同样会导致更多的液体进入到组织间隙。
Pi减少常见于:胸水迅速引流、气胸、急性上气道梗阻,这些都会导致Pi的急剧降低,引起驱动压上升,导致肺水肿产生,这种肺水肿为单纯静水压性肺水肿。
机体会通过一些代偿反应来减少肺水肿的产生,主要有以下3种:1.淋巴回流增加;2.间质胶体渗透压降低;3.间质顺应性耐受。
肺水肿的代偿
1.间质中水含量增加会导致间质静水压增加和淋巴回流增加,从而加速水的清除。但淋巴回流最终还是进入到体循环中,因而整体作用受限。
2.水分重吸收的过程中,间质中的一些蛋白也会进入到淋巴管中,从而导致间质蛋白含量降低,引起间质胶体渗透压减少。
3.间质的顺应性很大,能够接纳300-400ml的水分,这是正常的代偿能力,在这种代偿下,间质的压力可以不变。
一旦间质内液体过负荷(超过代偿能力),液体就会流向肺泡腔。动物实验表明,毛细血管静水压超过3倍的时候(25-30mmHg),才会有肺水肿。毛细血管通透性增加、基底膜破坏(比如脓毒症、炎症反应、过敏)会导致代偿能力不足以清除间质水分,从而引起肺水肿。需要注意的是,血压过高也会引起肺毛细血管继发性损伤。肺毛细血管损伤引起的肺水肿会包含有水和蛋白,是一种渗出液。
当体内白蛋白降低的时候(比如肾病综合征、肝脏疾病),毛细血管内的胶体渗透压就会降低,从而会导致液体从血管中渗透到组织中。这时候的液体是漏出液。胶体渗透压在肺水肿的形成中所占比例不高,但如果合并有静水压增加,那么就会大大提高肺水肿产生的概率。
5.毛细血管静水压增加机制
(左心和右心不匹配肺水肿)
心源性肺水肿中,左心房压力增加会引起肺毛细血管静水压增加,从而导致肺水肿。
左心室充盈压和每博功成曲线关系,也就是所谓的Frank-Starling定律。心衰患者也遵从这一原则,但是曲线往右下方移动。心室收缩末期压力能够影响心房压力,心房压力又影响着肺静脉压力,经过压力传导,会导致肺毛细血管压力也增高。这种压力的变化贯穿整个心动周期,每一次心室搏动,都会导致这种压力传导。
上述理论并不能完全解释心源性肺水肿。心衰的时候,左心室需要更高的充盈压力,形成这种压力就需要额外的能量,而这种能量的来源就是右心系统(右心室)。
对正常人来说,右心和左心系统必须匹配。
图5:右心SV和左心SV匹配情况
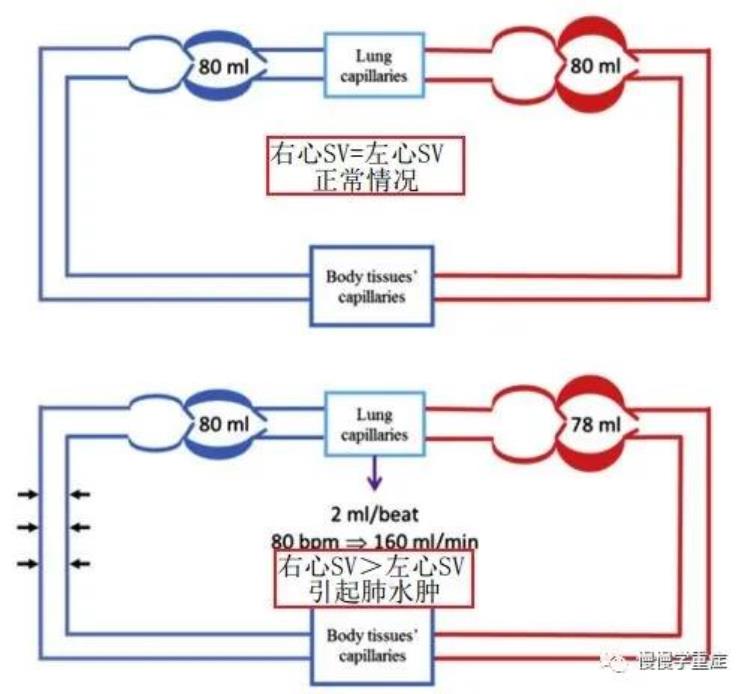
从上图可以可以看出,如果右心SV和左心SV相等,那么肺内的液体量就不会增加,也就没有肺水肿;如果右心SV>左心SV(比如一个80ml,一个78ml),那么每个心动周期中肺循环都会多出一部分液体,而一分钟就会多出很多的液体,最终导致肺水肿。
根据流体力学的观点,液体会流向压力低的地方,而液体流动的动力就来自压力差。从右心系统到左心房,压力应当是逐步降低的,而且这种流动是消耗能量的。从这个角度来讲,并不是左心房的压力决定了肺毛细血管压,而是肺毛细血管压决定了左心房压力。
对于一个前壁心梗的患者来说,左心室SV降低,但是右心受到影响很小,甚至在儿茶酚胺大量分泌的情况下,右心系统收缩加强,从而导致了肺毛细血管压力增高,继而出现左心房压力增高,左心室充盈压增高。这种右心SV的增加,会引起肺毛细血管压力增高,从而出现血液进入肺间质,同时也能够保证左心房充盈增加。如果右心的SV增加程度超过了左心SV的增加程度,那么就会出现毛细血管静水压增加,导致肺水肿。
图6:肺水肿左右心不匹配机制
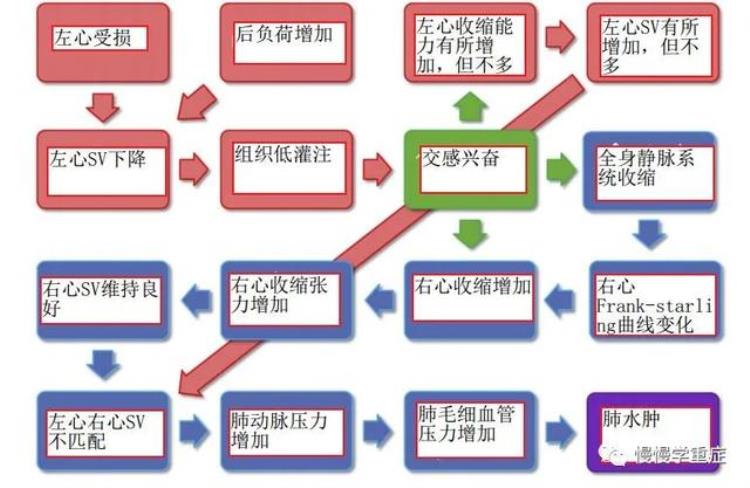
从上图可以看出,任何导致左心-右心SV不匹配的疾病,都可以引起肺水肿。
毛细血管内皮细胞和细胞外的蛋白多糖相连,蛋白多糖能够决定毛细血管的开放与否。间质静水压明显增加的时候,蛋白多糖就会水解,从而引起毛细血管坍塌。这种改变会影响毛细血管血流、增加血管阻力(蛋白多糖是毛细血管的支架)。间质静水压增加,导致蛋白多糖水解,引起毛细血管坍塌,从而导致肺毛细血管压力增高,引起肺动脉压增高,右心必须增加做功来克服这些增加的阻力,这时候同样会引起血液在肺内的重新分布,引起未受损区域的血流增加、静水压从而也增加。
后向压力增加引起肺水肿并不常见,但也不是没有。三尖瓣反流的时候(腱索断裂)会引起肺水肿,这时候左心房会接受一个来自心室的压力,这个压力会向肺毛细血管传导,从而引起心源性肺水肿。
血容量增加的肺水肿其实也并不多见。在慢性心功能不全急性加重的患者身上,血容量增加可以引起心源性肺水肿。肾损伤的时候,机体液体排出受限,可以引起血管内和组织间隙的水负荷加重,从而引起肺水肿。
图7:毛细血管压力增加因素总结
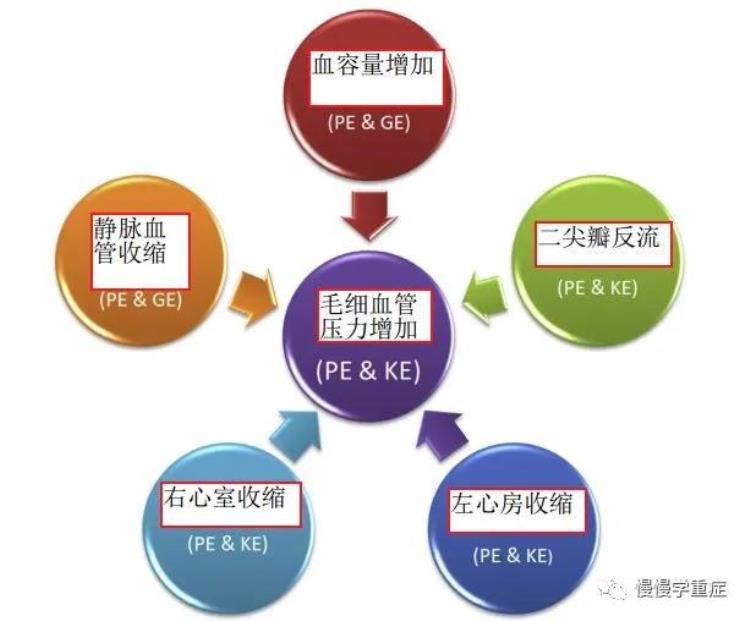
从图上可以看出,引起毛细血管压力增加的因素有:血容量增加、静脉血管收缩引起回心血量增加、右心收缩加强、左心收缩减弱、二尖瓣反流。
6.心梗引起的肺水肿
急性下壁心梗的时候,左右心都会受到影响。在左右心系统都受损的情况下,肺水肿一般不会出现。但前壁心梗的时候,因为右心功能保留良好,左心功能受限,这时候可以引起肺水肿。
慢性心功能不全的患者躺平的时候,回心血量会增加,这时候如果左心收缩无法适应右心增加的SV,那么就会导致肺水肿,这就是端坐呼吸和夜间阵发性呼吸困难的原因。
7.复张性肺水肿和负压性肺水肿
负压性肺水肿和复张性肺水肿很少见。气管插管拔管可以引起负压性肺水肿,胸水和气胸的快速处理可以引起复张性肺水肿(引流过快)。当胸水过多或气胸量较大的时候,迅速放胸水等治疗可以引起复张性肺水肿。这种突如其来的变化会使肺泡压力迅速降低,导致组织静水压下降,引起毛细血管-组织间隙静水压梯度增加,从而引起肺水肿。同时,迅速复张也可以引起脉管系统受损,引起通透性增加,从而引起肺水肿。
8.罕见引起肺水肿的情况
右心系统梗死会引起右心收缩功能不全,导致入肺血液减少,这时候很少出现肺水肿。
对左右心室影响一样的疾病也很少会引起肺水肿(左右心室SV变化一致),比如肥厚性心肌病、心包积液、缩窄性心包炎。
#健康科普排位赛##医师报超能团#

浠涔堝彨鑲烘按鑲
鑲烘按鑲挎槸鑲烘瘺缁嗚绠″唴琛娑查噺寮傚父澧炲姞锛屼娇琛娑茬殑娑蹭綋鎴愬垎娓楁紡鍒拌偤娉°佹敮姘旂″強鑲洪棿璐ㄥ唴鐨1绉嶇値鎬х柧鐥呫備复搴婁笂浠ユ瀬搴﹀懠鍚稿洶闅俱佹祦娉℃搏鏍烽蓟娑蹭负鐗瑰緛銆傛湰鐥呭父瑙佷簬蹇冨姛鑳戒笉鍏ㄣ佷綆铔嬬櫧琛鐥囥佽偤娉℃瘺缁嗚绠¢氶忔у炲姞浠ュ強娣嬪反寰鐜闅滅嶇瓑鐤炬偅銆鐥呯姮绐佺劧鍙戠梾锛屽ご棰堜几寮狅紝琛ㄧ幇楂樺害娣峰悎鎬у懠鍚稿洶闅俱傞蓟缈兼墖鍔ㄧ敋鑷冲紶鍙e懠鍚革紝鍛煎惛澧炶嚦姣忓垎閽熻愭皬杈60锝80娆°傚挸鍡藉急鑰屾樉婀挎с傞噸鐥囩姮鎯婃亹涓嶅畨锛屽父鍙栧潗濮匡紝缁撹啘娼绾㈡垨鍙戠粈锛岀毊瀵熶綋娓╁崌楂橈紝鐪肩悆绐佸嚭锛岄潤鑴夋掓槍鎻℃暎寮狅紝涓や晶榧诲瓟娴佸嚭澶ч噺鎴栭粍鑹叉场娌鐘堕蓟娑层傝兏閮ㄥ惉璇婂彲闂诲箍娉涚殑姘存场闊炽俋绾挎鏌ワ紝鍙瑙佽偤闃村奖搴﹀炲姞銆
娌荤枟鏃堕栧厛浣跨梾鐘瀹夐潤锛岀~閰稿悧鍟0.2锝0.5姣鍏/鍗冨厠闈欒剦娉ㄥ皠锛屾垨鎴婂反姣斿Ε閽6锝10姣鍏/鍗冨厠闈欒剦娉ㄥ皠銆備负鏀瑰杽姘斾綋浜ゆ崲锛岀珛鍗宠緭姘ф垨鍚稿叆娑堟场鍓40%涔欓唶銆傛墿寮犳敮姘旂″彲鎶曚簣姘ㄨ尪纰6锝10姣鍏/鍗冨厠锛屾垨闈欒剦娉ㄥ皠寮傜緹鍩烘磱鍦伴粍姣掔敊0.01锝0.02姣鍏/鍗冨厠锛堝垎3娆$敤鑽锛夋垨鐩愰吀澶氬反鑳2锝8寰鍏/鍗冨厠銆備负缂撹В寰鐜琛閲忥紝鍙鏀捐6锝10姣鍗/鍗冨厠銆傚績寰嬩笉榻愯咃紝闈欒剦娉ㄥ皠蹇冨緱瀹0.04锝0.04姣鍏/鍗冨厠銆傛笚閫忔ц偤姘磋偪鍙澶ч噺鎶曚簣鐨璐ㄦ縺绱狅紝濡傜敳鍩哄幓姘ф阿鍖栧彲鐨勬澗30姣鍏/鍗冨厠锛岄潤鑴夋敞灏勶紝姣忓ぉ2娆°

鑲烘按鑲挎槸涓绉嶄粈涔堢梾锛
浣犲ソ锛侀栧厛绁濅綘韬浣撳仴搴凤紒鍐茬潃浣犳垜鐨勭紭鍒嗭紝浠ヤ笅鎴戞潵缁欎綘璋堣皥鍏充簬鈥滆偤姘磋偪鈥濈殑闂棰樸鑲烘按鑲(pulmonaryedema)鏄鑲鸿剰鍐呰绠′笌缁勭粐涔嬮棿娑蹭綋浜ゆ崲鍔熻兘绱婁贡鎵鑷寸殑鑲哄惈姘撮噺澧炲姞鏈鐥呭彲涓ラ噸褰卞搷鍛煎惛鍔熻兘锛屾槸涓村簥涓婅緝甯歌佺殑娓楀巻鏋濇ユу懠鍚歌“绔鐑傛悘鐨勭梾鍥犮
涓昏佷复搴婅〃鐜颁负鏋佸害鍛煎惛鍥伴毦锛岀鍧愬懠鍚革紝绱缁锛屽ぇ姹楁穻婕擄紝闃靛彂鎬у挸鍡戒即澶ч噺鐧借壊鎴栫矇绾㈣壊娉℃搏鐥帮紝鍙岃偤甯冩弧瀵圭О鎬ф箍鍟伴煶锛孹绾胯兏鐗囧彲瑙佷袱鑲鸿澏褰㈢墖鐘舵ā绯婇槾褰憋紝鏅氭湡鍙鍑虹幇浼戝厠鐢氳嚦姝讳骸銆
鍔ㄨ剦琛姘斿垎鏋愭棭鏈熷彲鏈変綆O2銆佷綆CO2鍒嗗帇銆佷弗閲嶇己O2銆丆O2 娼寸暀鍙婃贩鍚堟ч吀涓姣掞紝灞炰复搴婂嵄閲嶇棁涔嬩竴銆
鈥︹
6锛夋不鐤楀師鍒
1. 鐥呭洜娌荤枟锛氱紦瑙e拰鏍规湰娑堥櫎鑲烘按鑲跨殑绉鏋佹帾鏂姐
2. 缁存寔姘旈亾锛屽厖鍒嗕緵02鍜屾満姊伴氭皵娌荤枟锛岀籂姝d綆姘ц鐥囥
3. 闄嶄綆鑲鸿绠¢潤姘村帇锛屾彁楂樿娴嗚兌浣撴笚閫忓帇锛屾敼鍠勮偤姣涚粏琛绠¢氶忔с
4. 淇濇寔鐥呬汉闀囬潤锛岄勯槻鍜屾帶鍒舵劅鏌撱
鈥︹
8锛夐勫悗杞褰
鑲烘按鑲跨殑鍙戠梾鐜囬珮锛岄勫悗宸锛岄渶鍙婃椂鎶㈡晳鏂瑰彲鎸芥晳鐥呬汉鐢熷懡銆
鐖卞績鎻愮ず锛氬傛湁涓嶉傦紝寤鸿鍙婃椂鍘诲尰闄㈣繘琛岀浉鍏虫鏌ワ紝浠ヤ究瀵圭棁涓嬭嵂銆
浠ヤ笂鍥炵瓟濡傛灉婊℃剰锛岃蜂笉瑕佽緶璐熸垜鐨勪竴涓涙晱濂芥剰锛屽強鏃堕噰绾充负绛旀堛

文章评论